甲状腺活检针操作要点
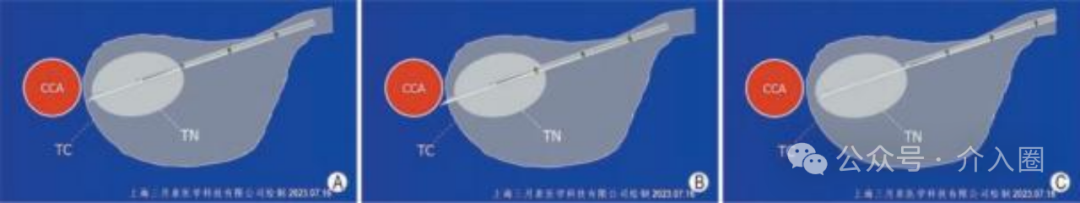
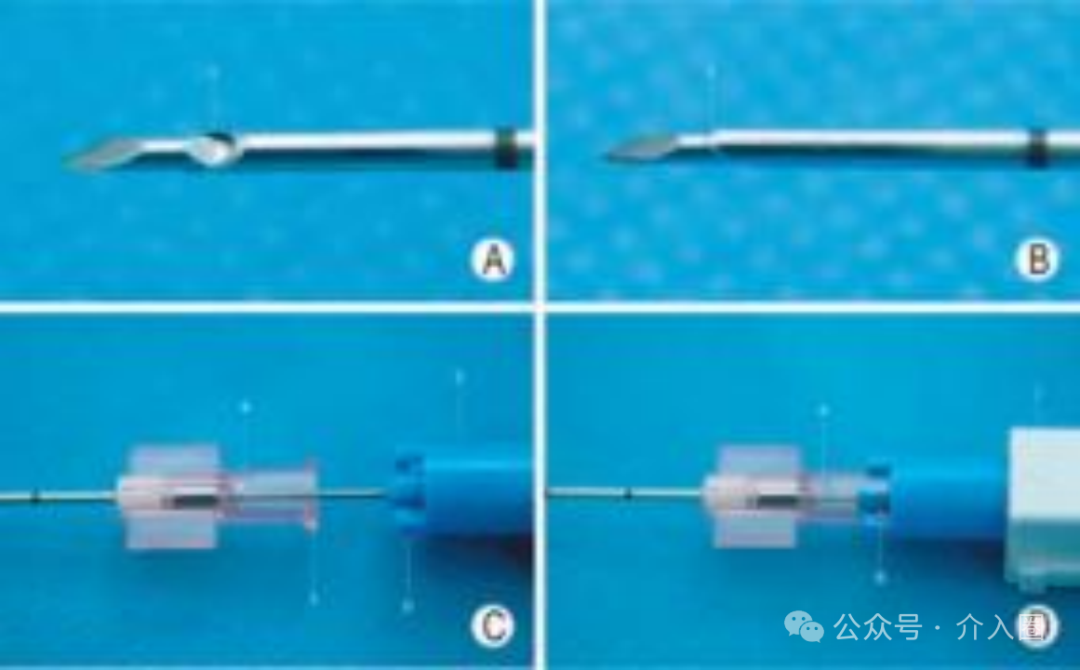
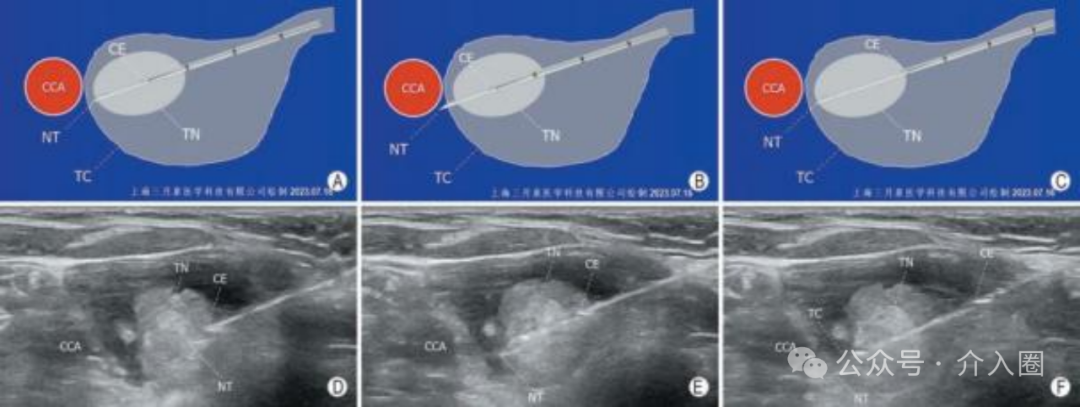
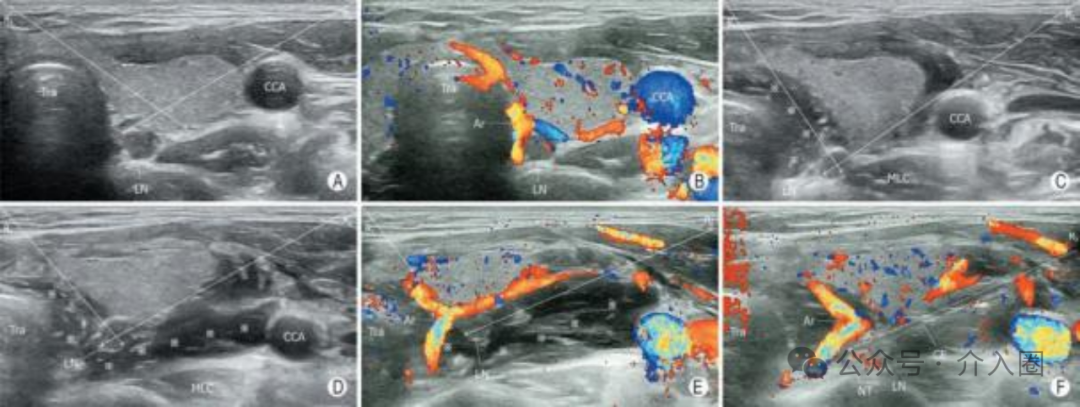
调整切割式活检针的组织槽 切割式活检针的组织槽的可暴露长度有1cm和2cm两种 , 可根据结节的大小、位置、毗邻结构等因素在穿刺前预先设定。 组织槽初始暴露长度设定为1cm时, 活检针进入目标结节后若发现槽长不足,可以继续向前推送针芯使组织槽暴露长度增加至2cm(全槽长) , 以获得更长的组织标本(图1)。 组织槽初始暴露长度设定为半槽长有利于穿刺针进入目标结节后按需要增加到全槽长度 A:组织槽初始暴露长度为1cm, 可见针尖在几近甲状腺包膜 (TC)时,目标结节(TN)有1cm长的组织位于组织槽内; B:为了让更长的结节组织进入组织槽内,需暴露组织槽全长,但此时显然不宜向前推进针芯,以免针尖突TC,甚至伤及邻近的颈总动脉(CCA) ; C:此时保持针芯不移动,向后移动针鞘可使组织槽全长2cm暴露,可见TN几乎全长位于组织槽内。 初始暴露长度设定为2cm (全槽长)时, 活检针进入目标结节后若发现因针尖位置不安全或针鞘切割缘位置不恰当而想临时缩短组织槽暴露长度至1cm(半槽长) , 活检针则必须在体内完成一次实际击发操作后退出体外,或保持初始状态退出体外,完成一次空击发操作后方可调整组织槽暴露长度,再重新穿刺进针,会增加无效穿刺次数,增加不必要的损伤。 因此,建议无论目标结节是何种情形, 均宜将组织槽的初始暴露长度一律设定为1cm, 以便从容应对在体内调整活检针组织槽暴露长度之所需。 穿刺前:检查针具 穿刺进针前, 检查针芯与针鞘的安装组合是否正确 , 确保针鞘可完全覆盖组织槽,确保针鞘切割缘与针尖斜面同侧。 穿刺进针时,必须在组织槽完全闭合状态下针芯和针鞘一起进针,严禁先进针芯,再进针鞘(图2)。 切割式 活 检 针 的 针 鞘 与 针 芯 正 确 安 装 组 合 图 A : 错 误 安 装 后 ,针鞘未完全 覆 盖 组 织 槽 ,组 织 槽 处 于 未 闭 合 状 态 (1) ; B :正确安装后,针鞘完全覆盖 针 芯 上 的 组 织 槽 ,组 织 槽 处 于 闭合状态 (2),针鞘和针芯在此 状 态 下 一起 穿 刺 进 针 ; C :针 鞘尾座与弹簧连接子连接前的状态 , (3)为针鞘尾座旋转式锁 卡 ,(4)为针鞘切割缘方位标 识 , (5)为 针 鞘 与 弹 簧 连 接 子 , (6)为连接子旋转式锁扣 ; D :针鞘尾 座与弹簧 连 接 子 正 确 连 接并锁紧后状态 (8),针鞘 切 割 缘 方 位 标 识 (4) 与 弹 簧 枪 身 正面方位标识 (7) 应在同侧 穿刺中:活检针控制 活检针针尖进入目标结节的近穿刺点时 需作短暂停顿 ,以确定针鞘切割缘的初始位置(图3)。 确定针鞘切割缘位于合适的初始位置后, 保持针鞘固定不动,推动拉杆, 向前推送针芯直至组织槽暴露已达设定的长度不能继续前进时 ,靶结节病灶组织因自身的柔韧性而突入组织槽内(图4),针尖抵达其最终位置。 确定针尖最终位置安全后,启动击发按钮,弹射弹簧推动针鞘完成对组织槽内的组织切割。 针尖的最终位置必须清晰显示,确认安全, 以此作为启动切割活检的必须条件。 当针尖向前几近安全临界点而组织槽仍未达到设定的暴露长度时(尚不足1cm或2cm),不可击发弹簧启动针鞘进行切割,应向后撤退针鞘直至组织槽暴露完全(图5),确认针尖位置安全后方可击发弹簧,启动切割,完成击发后也必须清晰显示针尖的位置。 安全调整组织槽暴露长度的方法—退鞘露槽。A~C为示意图,D~F为声像图。 A:针芯组织槽暴露长度较短,预计标本长度不足; B:向前推送针芯以增加组织槽暴露长度,但见针尖已突破甲状腺包膜,伤及近旁颈总动脉的风险较大,应避免采取如此方式调整组织槽暴露长度; C:此时保持针尖处于安全位置不移动,向后拉动针鞘即可增加组织槽暴露长度; D:液体隔离法使得颈总动脉和甲状腺外侧包膜的间距增大,针尖和针鞘切割缘进入甲状腺结节近缘; E:向前推送针芯,组织槽暴露一部分,但尚未完全暴露,此时尚无法击发针鞘进行切割取材; F:保持针芯不动,针尖仍处于安全位置上,向后拉动针鞘使得组织槽完全暴露,准备击发针鞘进行切割取材(TN:目标结节;TC:甲状腺包膜;NT:针尖;CE:针鞘切割缘;CCA:颈总动脉) 穿刺后:拔出活检针 完成切割取材向外拔针时, 应沿原进针时角度,拔针速度不宜太快,拔针用力不宜太猛, 以免快速、猛力拔针过程中活检针的运动角度变化较大而对甲状腺组织造成剪力性损伤。 拔出活检针后, 术者应即刻对甲状腺包膜穿刺进针点以及皮下穿刺路径进行超声检查,观察甲状腺周围间隙和皮下穿刺针道处是否有血肿形成 ,尤其应使用CDFI模式观察是否有活动性出血(图6)。 A:CNB前即刻,甲状腺结节内部高速动脉血流信号(箭头指示) 及周边环绕的低速静脉血流信号; B:CNB后即刻,结节内部未见明显针道或针道异常血流信号,箭头指示结节既有滋养血管未受损伤, 甲状腺周围间隙未见活动性出血(※标注区域内为液体隔离带而非血肿) ; C:另一患者的 甲状腺结节CNB后即刻,结节的穿刺针道处见明显异常的血流信号(箭头指示) , 同时甲状腺周围间隙可见新鲜血肿(☆标注区域) ; D:以超声探头持续压迫出血处, 并在CDFI模式下连续观察见出血信号逐渐减弱、减慢; E:CDFI显示出血信号消失, 甲状腺周围间隙内血肿范围缩小(注:部分图像中彩色信号外溢,一方面是在紧急处置出血状态下患者因颈部受压迫较重而发声所致,另一方面为了能观察到低速出血信号而下调了scale所致) 若发现有少量血肿则由医护人员 立即局部压迫10min左右 ,之后改为 冰袋压迫或患者自我压迫约30min 。 若CDFI发现明显的活动性出血信号,或超声连续检查发现短时间内血肿迅速增大,则提示出血速度较快,出血量较大,除了局部压迫外有必要采取静脉注射止血剂或 使用微波消融针对CDFI显示的所有出血信号进行热凝固止血,直至在CDFI模态上确认活动性出血已停止。 PS:穿刺前应熟悉针具构造, 调节好针具模式,穿刺全程需在超声影像上清晰显示针尖并确认其处于安全位置,活检针切割取材依赖针鞘前端切割缘的快速向前运动, 在确认切割缘前方无动脉分支和较粗的静脉血管以及神经等重要结构后 , 才可击发弹簧。 重视运用液体隔离法 对邻近气管、食管、颈总动脉或者甲状腺上(下)动脉的目标结节 , 应 采用液体隔离方法增大目标结节与邻近结构之间的距离,营造切割针的安全操作空间 (图7) ; 液体隔离法增强切割针安全操作空间(甲状腺乳头状癌CNB病例) A:自然状态下的甲状腺结节定位,取由外向内穿刺路径(R2)时 活检针尖极易伤及气管或食管 ; 取由内向外穿刺路径(R1)时气管构成障碍,且针尖极易伤及颈总动脉 ; B:对甲状腺前间隙和外侧间隙 实施液体隔离,颈总动脉已移离甲状腺结节 ; C:继续对甲状腺内侧间隙实施液体隔离,甲状腺结节移离气管和食管 ; D:颈总动脉和食 管已远离甲状腺结节,气管对活检针已无阻碍(R1:由内向外穿刺路径; R2:由外向内穿刺路径;TN:甲状腺结节;Tra:气管;Eso:食管;CCA:颈总动脉;IJV:颈内静脉; ※: 液体隔离带; NT: 针芯尖;CE:针鞘切割缘) 液体隔离法也可 使目标结节或甲状腺周围毗邻结构移位 ,优化穿刺路径 (图8)。 CNB 切割针组织槽前端的针尖段长约0.5cm, 在组织槽置于目标结节内获取病灶组织时,针尖段极有可能已经前出结节,抵近甚至突破甲状腺包膜,因此实施甲状腺结节CNB时更加需要重视运用液体隔离法, 有针对性地增宽甲状腺周围间隙,使潜在损伤风险较高的结构移离甲状腺, 切实提高CNB的安全性。 透明质酸钠凝胶黏性强,扩散缓,吸收慢,用作液体隔离剂时 注射少量(通常3~5ml)即可制作较宽的隔离带, 且隔离带张力大,滞留时间可达生理盐水滞留时长的10倍以上,且极少影响患者吞咽及颈部活动,有利于CNB的顺利实施。 一针穿刺技术 一针穿刺技术并非只穿刺一次,而是指在采用Ⅲ型“半自动”切割针完成穿刺取材后,使活检针的外鞘针和针芯分离 (通常是采取螺纹旋转式连接,方便连接和脱卸) ,将外鞘针留置在患者的甲状腺内,仅将载有组织条块的针芯退出体外,卸载标本后再将针芯从外鞘针尾部插入外鞘针腔内,并将外鞘针与针芯正确地连接妥当 ,穿刺取第二针、第三针时微调穿刺方向, 以保证取到足够的标本, 实现多次穿刺取材。 虽 然 多 次 切 割 取 材 , 针 芯 多 次 进 出 , 但是外鞘针自进入甲状腺结节后一直保持在 目标 结 节内 , 无反复进 出 , 称 为 “一 针 穿 刺 技 术 ”。 采用一针穿刺技术,患者甲状腺包膜上仅有一个穿刺针眼,皮下组织内只有一个穿刺针道,避免了整个活检针反复多次进出而造成的皮下多针道和甲状腺包膜上多针眼,尤其适用于血供丰富的甲状腺结节。 实施CNB时采用一针穿刺技术, 对减少组织损伤、减轻穿刺出血、减少或防止肿瘤种植转移具有积极作用。 主编|许梦 编辑|Nicole



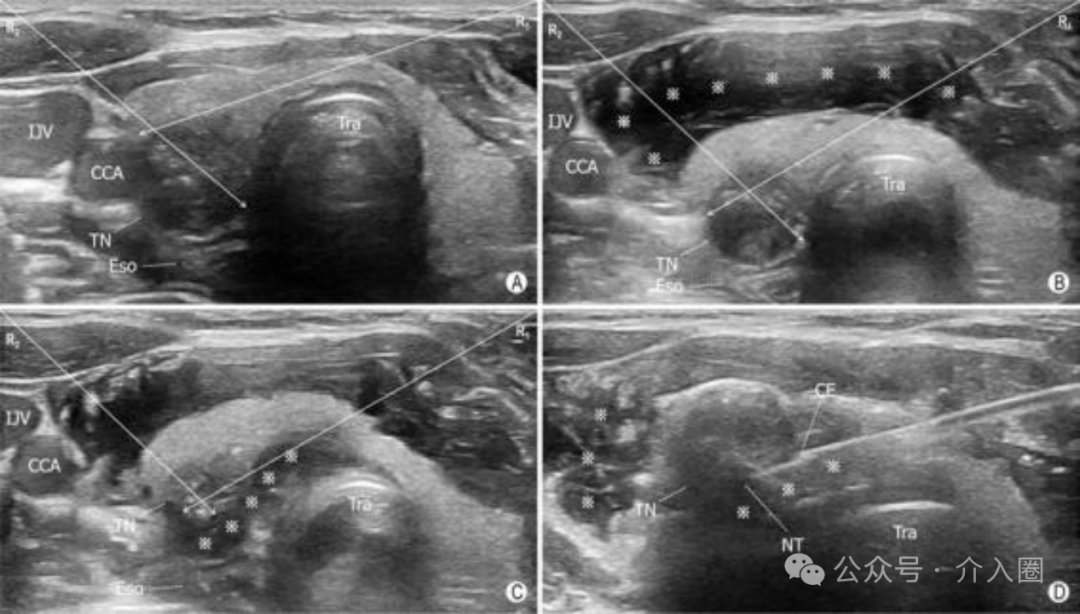
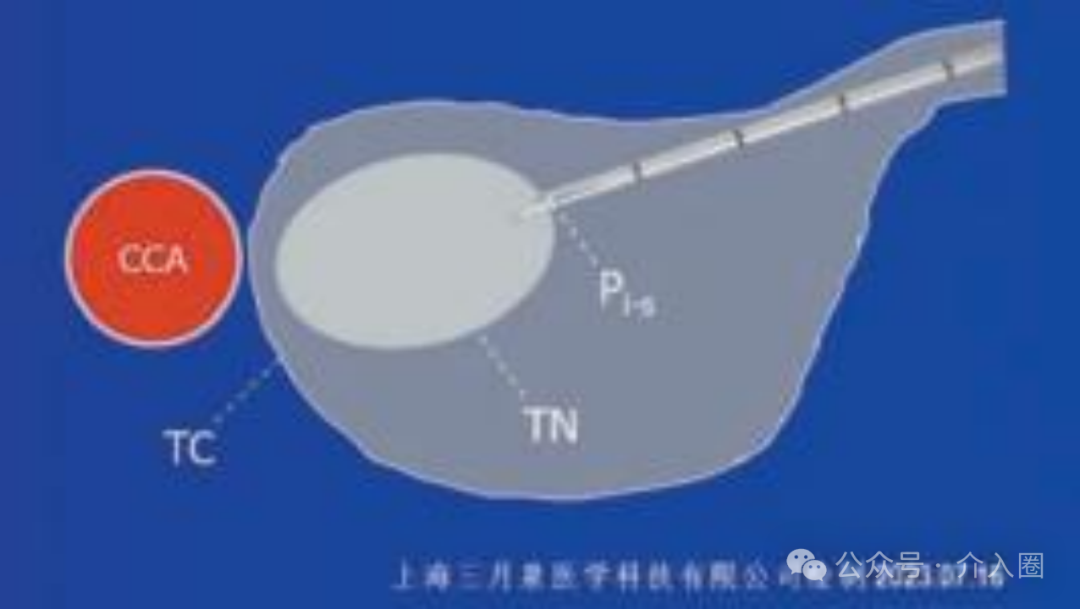 活检针进入目标后首先确定针鞘切割缘合适的初始位置 ( TC : 甲状腺包 膜 ; TN :目 标 结 节 ; Pi - s : 针 鞘 切 割 缘 初 始 位 置 ; CCA : 颈总动脉 )
活检针进入目标后首先确定针鞘切割缘合适的初始位置 ( TC : 甲状腺包 膜 ; TN :目 标 结 节 ; Pi - s : 针 鞘 切 割 缘 初 始 位 置 ; CCA : 颈总动脉 ) 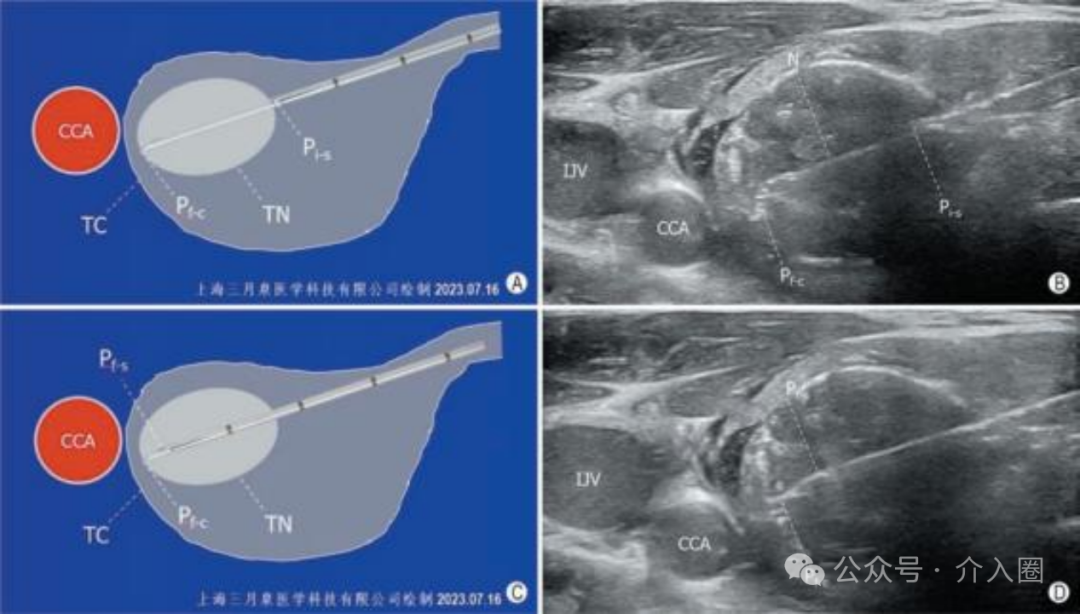

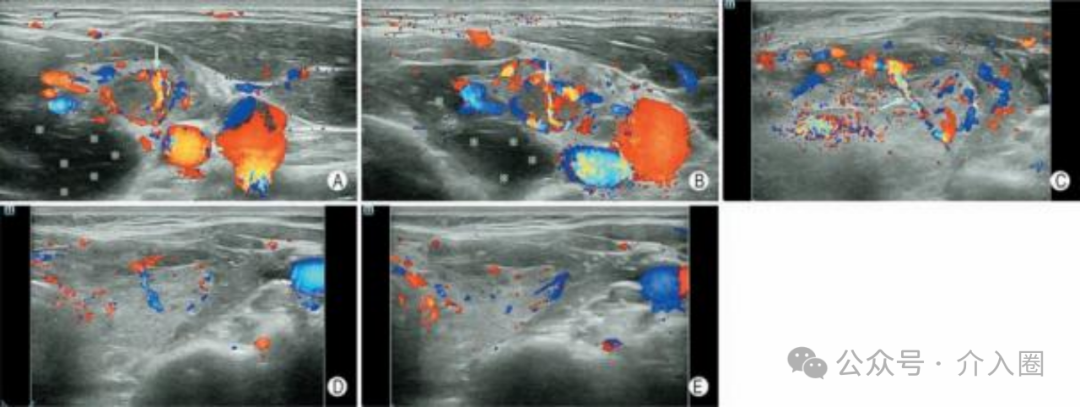 CDFI显示甲状腺结节 CNB后结节内针道出血
CDFI显示甲状腺结节 CNB后结节内针道出血


链接:http://www.lewenyixue.com/2024/11/14/%E7%94%B2%E7%8A%B6%E8%85%BA%E6%B4%BB%E6%A3%80%E9%92%88%E6%93%8D%E4%BD%9C%E8%A6%81%E7%82%B9/